Niercelcarcinoom (persoonlijk informatiedossier)
De arts heeft je verteld dat je kanker in de nier en/of in de urineleider hebt en dat hiervoor een behandeling en/of verder onderzoek nodig kan zijn. In deze folder lees je over meer over de niercelcarcinoom en de behandeling daarvan.
Diagnose en behandeling van oncologische aandoeningen is complex waarin mogelijk meerdere behandelaars, hulpverleners en instellingen een rol spelen. De polikliniek urologie heeft ervoor gekozen casemanagers aan te stellen. Deze casemanager is een ervaren urologieverpleegkundige, die je ondersteuning en begeleiding geeft.
Van maandag t/m vrijdag tussen 8.30 en 17.00 uur is er een casemanager aanwezig. Je kunt contact opnemen met de polikliniek urologie.
- Telefoonnummer 0413 - 40 19 68
Wij zijn niet altijd direct in de gelegenheid je te woord te staan maar nemen wel altijd binnen 24 uur contact met je op.
1. De Nieren
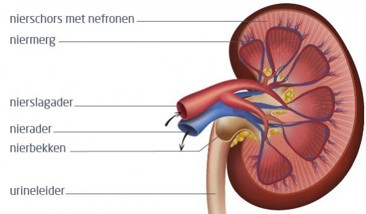
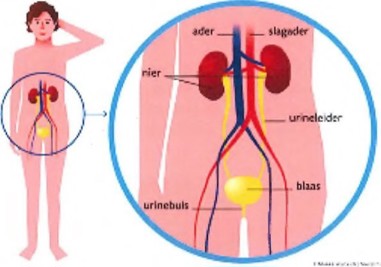
Ons lichaam maakt afvalstoffen. Deze afval stoffen worden via het bloed afgevoerd naar onder andere de nieren. De nieren zijn 2 organen. Ze hebben de vorm van een boon. Ze liggen achter de buikholte, aan beide kanten van de wervelkolom. Ze zijn ongeveer 12 cm groot. Een urineleider verbindt een nier met de blaas.
De urinewegen
Aan de buitenkant van een nier zit een stevig omhulsel: het nierkapsel, Daaronder liggen de nierschors en het niermerg. In het niermerg zitten ongeveer I miljoen kleine filtertjes: de nefronen. Het bloed stroomt constant door de nefronen. Zo wordt het bloed schoongemaakt: de afvalstoffen blijven achter als urine.
Nierbekken, urineleider en blaas
De urine komt via het nierbekken en de urineleiders in de blaas terecht. Als de blaas vol is, geeft de blaas een signaal aan de hersenen. Je moet dan plassen. Daarna trekt de spierwand van de blaas zich samen en ontspant de sluitspier in de bekken bodem zich. De plas stroomt dan via de plasbuis naar buiten. De nieren zijn samen met de urineleiders, de blaas en de plasbuis, de urinewegen.
2. Wat is niercelkanker?
In Nederland krijgen elk jaar ongeveer 2.700 mensen nierkanker. De meeste patiënten zijn tussen de 60 en 80 jaar. Nierkanker komt meer voor bij mannen dan bij vrouwen. Er zijn verschillende vormen van nierkanker. De meeste mensen met nierkanker hebben niercelkanker. Deze info map gaat alleen over dit soort nierkanker. Kanker is niet besmettelijk. Ook nierkanker niet.
Nierkanker geeft in het begin bijna nooit klachten. Daardoor is het vaak moeilijk de ziekte in een vroeg stadium vast te stellen, De tumor wordt vaak per toeval ontdekt. Bijvoorbeeld als je een echografie of CT-scan van de buik krijgt om een andere reden.
Klachten, symptomen en oorzaken
Wordt de tumor groter? Dan kun je deze klachten krijgen:
- Bloed in de urine
- Pijn in de zij of rug
- Je voelt een zwelling in de buik
Je kunt ook klachten krijgen die niet door de tumor zelf komen, maar door een reactie van je lichaam op de tumor:
- Koorts die niet overgaat
- Je voelt je lusteloos
- Je bent lang moe zonder duidelijke redenen
- Nachtelijk zweten
- Onverklaarbaar gewichtsverlies
- Geen eetlust
Groeiwijze en uitzaaiingen
Elke soort kanker is een andere ziekte met een eigen behandeling. Ze hebben ze wel allemaal 1 zelfde eigenschap: de lichaamscellen delen verkeerd.
Celdeling
Ons lichaam is opgebouwd uit miljarden bouwstenen: de cellen. Ons lichaam maakt steeds nieuwe cellen. Zo kan het lichaam groeien en beschadigde en oude cellen vervangen.
Nieuwe cellen ontstaan door celdeling. Uit 1 cel ontstaan 2 nieuwe cellen, uit deze 2 cellen ontstaan er 4, dan 8, enzovoort. Normaal regelt het lichaam de celdeling goed.
In elke cel zit informatie die bepaalt wanneer de cel moet gaan delen en daar weer mee moet stoppen. Deze informatie zit in de kern van elke lichaamscel. Het wordt doorgegeven van ouder op kind. Dit erfelijk materiaal heet DNA. DNA bevat verschillende stukjes informatie die genen worden genoemd.
Celdeling ontregelt
Elke dag zijn er miljoenen celdelingen in je lichaam. Tijdens al die celdelingen kan er iets mis gaan. Door toeval, maar ook door schadelijke invloeden.
Bijvoorbeeld door roken of te veel zonlicht. Meestal zorgen reparatiegenen voor herstel van de schade. Soms werkt dat beschermingssysteem niet. De genen die de deling van een cel regelen, maken dan fouten. Bij een aantal fouten in dezelfde cel, gaat die cel zich verkeerd delen. Zo ontstaat een gezwel. Een ander woord voor gezwel is tumor.
Kanker kan uitzaaien. Een ander woord voor uitzaaiingen is metastasen. Kankercellen kunnen zich via de lymfe of het bloed verplaatsen naar andere delen van het lichaam. Hoe groter de tumor is, hoe groter de kans op uitzaaiingen.
Uitzaaiingen bij nierkanker
Als nierkanker uitzaait dan is dat meestal naar:
- lymfeklieren die dichtbij de nier in de buikholte liggen
- longen
- botten
- lever
- hersenen
Oorzaken nierkanker
Over de oorzaken van nierkanker is nog weinig bekend. Wel weten we dat sommige mensen een groter risico op nierkanker hebben.
Risicofactoren
Risicofactoren zijn:
- roken: rokers hebben ongeveer 1,5 keer zoveel risico op nierkanker als niet-rokers
- overgewicht
- hoge bloeddruk
- erfelijkheid
Bij ongeveer 2 tot 8% van de mensen die nierkanker hebben, is de ziekte ontstaan door een erfelijke aanleg. Er zijn verschillende zeldzame erfelijke ziektes waarbij nierkanker kan ontstaan:
- de ziekte van Von Hippel-Lindau
- het Hereditair Papillair Niercelcarcinoom (hereditair betekent erfelijk)
- Bird-Hogg-Dube syndroom
3. Diagnostiek
Bloed- en urineonderzoek
Om meer informatie te krijgen over de werking en de conditie van je nieren, lever en andere organen.
Echografie van de nieren
Om te kijken of er een tumor in de nier zit.
Cystoscopie
Bij bloed in de urine: kijkonderzoek van de blaas (cystoscopie).
MRI scan/ CT-scan van de nieren en buik
Ziet de arts op een echografie inderdaad een tumor, dan krijg je een CT-scan of MRI-scan. Met dit onderzoek krijgt de arts meer informatie over de precieze plaats en grootte van de tumor in bloedvaten of andere organen en eventuele uitzaaiingen.
CT-scan van de longen / longfoto (X-thorax)
Je krijgt ook een longfoto of CT-scan van de longen. Hiermee wordt gekeken of er uitzaaiingen in de longen zijn.
Biopsie (punctie) van de nier
Na bovenstaande onderzoeken volgt soms nog een biopsie. Hierbij neemt de arts met een speciale naald enkele hapjes weefsel weg uit de tumor. In het laboratorium wordt dit weefsel onderzocht.
Op basis van deze onderzoeken is niet altijd vast te stellen of een tumor in de nier goedaardig of kwaadaardig is. Hierdoor komt het soms voor dat de nier of een deel van de nier wordt verwijderd en er achteraf sprake blijkt te zijn van een goedaardige tumor.
4. Behandelplan
Wanneer nierkanker is vastgesteld wordt een behandelplan opgesteld. De verwachte prognose speelt hierbij een belangrijke rol. Om tot een goede behandeling voor je te komen zijn verschillende gegevens van belang:
- Nierfunctie
- De agressiviteit van de nierkanker
- De uitgebreidheid van de tumor (tumor stadium)
- De plaats en grootte van de uitzaaiingen (stadium van de ziekte)
- De algemene lichamelijke conditie en andere op dat moment aanwezige aandoeningen (zoals hart- en vaatlijden, suikerziekte etc.)
- De leeftijd
- Eigen voorkeur voor bepaalde behandeling
Een behandeling kan zijn:
Curatief
De behandeling heeft genezing van het urotheelcelcarcinoom als doel.
Palliatief
Het urotheelcelcarcinoom van de nier en/of ureter is niet meer te genezen maar men probeert de klachten te verminderen en de ziekte af te remmen.
Adjuvant
Als aanvulling op een, in opzet curatieve behandeling om de kans op genezing te vergroten.
Bespreken behandelmogelijkheden
Voorop staat natuurlijk dat de behandeling de best mogelijke kansen op herstel moet geven. Met de beschikbare gegevens, verkregen uit de onderzoeken, maakt de arts een inschatting in welk stadium je ziekte is en zal met je bespreken welke behandelmogelijkheden er voor je zijn. Gezamenlijk worden alle voor- en tegen argumenten van een behandeling op een rij gezet. Hierop kan een gesprek met de casemanager volgen, waarin alles wat de arts met je besproken heeft, nog eens rustig met jou en je partner/familie zal worden door genomen.
5. Behandelingen
De arts stelt je een behandeling voor. Hiervoor moet de arts weten:
- uit welke soort cellen de tumor is ontstaan
- hoe agressief deze cellen zijn
- wat het stadium van de ziekte is
Stadium-indeling bij niercelcarcinoom
Het stadium geeft aan hoever de ziekte in het lichaam is doorgegroeid. De arts stelt het stadium vast. En onderzoekt hiervoor:
- de plaats en de grootte van de tumor
- of en hoever de tumor is doorgegroeid in het lichaam
- of er uitzaaiingen zijn in de lymfeklieren of organen ergens anders in het lichaam
Met deze stadium-indeling schat de arts de vooruitzichten in en stelt een behandeling voor.
Bij nierkanker zijn er 4 stadia:
- Stadium Ia: de tumor is kleiner dan 4 cm. Er zijn geen uitzaaiingen.
- Stadium Ib: de tumor is tussen de 4 en 7 cm en zit alleen in de nier. Er zijn geen uitzaaiingen.
- Stadium II: de tumor is tussen de 7 en 10 cm en zit alleen in de nier. Er zijn geen uitzaaiingen.
- Stadium III: de tumor groeit in de bloedvaten die dichtbij liggen, maar niet in de bijnier en niet buiten het weefsel rond de nier. En/of de tumor is uitgezaaid naar 1 lymfeklier die in de buurt ligt. Er zijn geen uitzaaiingen in andere organen.
- Stadium IV: de tumor groeit in de bijnier in het weefsel rond de nier. En/of de tumor is uitgezaaid naar meer dan 1 lymfeklier in de buurt. En/of er zijn uitzaaiingen in andere organen.
Waakzaam wachten (active surveillance)
Er wordt geen actieve therapie gestart. Het is een reële optie, voor een klein deel van de patiënten met nierkanker met een laag risico. Soms is het de verwachting dat patiënten eerder met de ziekte overlijden dan aan de ziekte. Door deze manier van controleren wordt je niet geconfronteerd met de gevolgen van de behandeling en behoud je kwaliteit van leven. Je blijft wel regelmatig onder controle om het verloop van de ziekte nauwkeurig te volgen, door echo/ CT-scan en het in de gaten houden van de nierfunctie.
Op deze manier kan de ontwikkeling van de tumor in de gaten worden gehouden. Indien nodig kan er op een later tijdstip alsnog een behandeling volgen, als er sprake is van toename van de nierkanker.
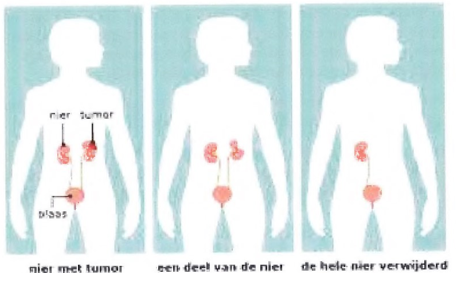
Operatie
Heb je nierkanker zonder uitzaaiingen? Dan kun je een operatie krijgen die bedoeld is om je te genezen. De arts verwijdert de nier en het vetweefsel rond de nier. Soms verwijdert de arts ook de bijnier en de omringende lymfeklieren. Dit gebeurt meestal via een snede in de buik. Soms opereert de arts via de zijkant van de buik, tussen de onderste ribben en de heup.
Er zijn 2 soorten operaties:
- Het verwijderen van een deel van de nier (partiele nefrectomie)
Soms verwijdert de uroloog alleen het deel van de nier met de tumor. De rest van de nier blijft zitten. Dit heet een nier-sparende operatie. Deze operatie is mogelijk als:
-
- de tumor niet te groot is ( kleiner dan 7 cm)
- de tumor op een goede plek in de nier zit
- Het verwijderen van de hele nier (totale nefrectomie)
Bij een grote tumor, verwijdert de uroloog vaak de hele nier. Na de operatie heb je nog 1 nier. Met 1 nier kun je goed leven.
De operatie bij nierkanker kan op 2 manieren:
- Kijkoperatie
Bij een kijkoperatie maakt de uroloog een paar kleine sneetjes in je buik. Via die kleine sneetjes wordt er geopereerd en de tumor weggehaald. De uroloog gebruikt ook een camera. Daarom heet deze operatie een kijkoperatie. Een kijkoperatie gebeurt het meest. Deze kijkoperatie wordt ook wel laparoscopische nefrectomie genoemd.
- Open operatie
Bij een open operatie maakt de uroloog een grotere snede in je buik of zij.
Er wordt vooraf met je besproken welke operatie bij je mogelijk is.
Medicatie
Heb je uitgezaaide nierkanker? Dan kun je doelgerichte therapie krijgen. Je krijgt dan een medicijn dat ervoor zorgt dat de tumor stopt met groeien of kleiner wordt. Doelgerichte therapie kan de kanker niet genezen. Maar je kunt er wel langer door leven. Je kunt deze behandeling in een paar ziekenhuizen krijgen, Doelgerichte therapie is een behandeling met medicijnen die kankercellen doden of de celdeling remmen. Deze medicijnen verspreiden zich via het bloed door jou lichaam. Zo kunnen ze op bijna alle plaatsen kankercellen bereiken. Doelgerichte therapie kan gewone cellen en kankercellen beter onderscheiden dan chemotherapie. En dus gerichter kankercellen doden. Na een tijd reageren de kankercellen niet meer op het medicijn. Het medicijn werkt dan niet meer. Dit heet resistentie. De arts bespreekt met jou of je een ander medicijn of combinatie van medicijnen kunt krijgen.
Tijdens het gebruik van deze medicijnen mag je niet zwanger worden of kinderen verwekken, Overleg met je arts hoe je het beste kunt voorkomen dat jij of je partner zwanger wordt.
Immuuntherapie
Heb je uitgezaaide nierkanker? Dan kom je mogelijk in aanmerking voor immuuntherapie. Dit is een behandeling met medicijnen die je afweersysteem helpt om kankercellen aan te vallen. Het afweersysteem gaat door de behandeling de kankercellen beschouwen als vreemde cellen waardoor deze cellen opgeruimd gaan worden.
Immuuntherapie kan de kanker niet genezen, maar je kunt er wel langer door leven. Helaas werkt immuuntherapie maar bij ongeveer 1 op de 4 mensen.
Op dit moment kunnen artsen nog niet vooraf voorspellen of immuuntherapie bij jou zal werken. Hier wordt onderzoek naar gedaan. Je kunt immuuntherapie in een paar ziekenhuizen krijgen. Soms moet je hiervoor doorverwezen worden naar een ander ziekenhuis.
Je kunt door immuuntherapie last hebben van:
- je maag of darmen; bijvoorbeeld diarree en misselijkheid
- huidklachten en jeuk
- vermoeidheid
- benauwdheid en kortademigheid
- stijve en pijnlijke gewrichten
Heb je deze of andere klachten? Neem dan contact op met je arts of verpleegkundige.
Bestraling
Je krijgt alleen bestraling als je niet meer kunt genezen.
Meestal gebeurt dit als je uitzaaiingen hebt in de botten of hersenen. Je wordt dan bestraald om pijn bestrijden. Of om te zorgen dat je minder last hebt van andere klachten. Meestal hoef je maar een paar keer bestraald te worden.
Bestraling is de behandeling van kanker met straling. Een ander woord voor bestraling is radiotherapie. Het doel is kankercellen te vernietigen en zo weinig mogelijk gezonde cellen te beschadigen.
Bestraling is een plaatselijke behandeling: het deel van je lichaam waar de tumor zit of zat wordt bestraald. Je ligt op een onderzoeksbank. De straling komt uit een bestralingsapparaat dat om je heen draait. Je wordt van buitenaf, door de huid heen bestraald.
Het beschadigt niet alleen kankercellen, maar ook gezonde cellen op de plek waar je bestraald bent. Daardoor kun je last krijgen van bijwerkingen.
Alternatieve behandelingen
Bevriezing
Zit de tumor op een plaats waar de arts hem moeilijk weg kan halen? Of heb je gezondheidsproblemen waardoor een operatie te zwaar voor je is? Dan kan de arts voorstellen de tumor te vernietigen door bevriezing. De tumor mag dan niet groter zijn dan 4 cm. Deze behandeling heet cryoablatie. (RFA)
Hoe gaat de behandeling? Bij cryoablatie gebruikt de arts dunne naalden. Die brengt de arts in de tumor. Door de naalden stroomt gas. Hiermee worden de naalden heel koud gemaakt, zodat de tumor bevriest. Zo worden kankercellen gedood. Het lichaam ruimt zelf de dode cellen op. Het bevriezen duurt ongeveer 2 keer 10 minuten.
Is voor de behandeling nog niet duidelijk of de tumor kwaadaardig is? Dan neemt de arts tijdens de behandeling eerst een stukje weefsel (biopt) uit de tumor.
De patholoog onderzoekt het weefsel en kijkt of de tumor goedaardig of kwaadaardig is.
Mogelijke bijwerkingen van cryoablatie
De mogelijke bijwerkingen van cryoablatie zijn:
- na de behandeling kun je een bloeding krijgen op de plek waar je behandeld bent. Heel soms krijg je hier een behandeling voor.
- ligt de tumor iets meer naar de binnenkant van de nier? Dan zit er soms bloed bij de urine in de 1e dagen na de ingreep. Duurt het bloeden langer dan een paar dagen of heb je er last van? Dan wordt je hiervoor behandeld.
- soms krijg je een urineweginfectie. Hiervoor krijg je antibiotica.
- heel soms lekt urine van de nier naar de buik toe. Hiervoor moet je behandeld worden.
- soms worden de spieren van de buikwand slapper aan de kant waar je behandeld bent. Dit is meestal tijdelijk, maar het herstel duurt al snel een half jaar.
- Je kunt na de behandeling koorts hebben.
Controle
Een paar weken na de behandeling heb je een 1e controlebezoek op de polikliniek. Is er een biopt afgenomen? Dan krijg je hiervan de uitslag. De arts bespreekt met jou hoe je verder gecontroleerd wordt. Is de tumor kwaadaardig? Dan krijg je een MRI-scan of CT-scan om te zien of de behandeling goed heeft gewerkt
Meer informatie
Je kunt deze behandeling in een paar ziekenhuizen krijgen. Op www.kanker.nl vind je een overzicht van deze ziekenhuizen.
Warmtebehandeling
De arts kan voorstellen de tumor te vernietigen met warmte als:
- de tumor op een plek zit waar de arts hem moeilijk weg kan halen en je gezondheidsproblemen hebt waardoor een operatie te zwaar is
- je liever een minder ingrijpende behandeling wilt dan een operatie.
De tumor mag dan het liefst niet groter dan 4 cm zijn. Er zijn 2 soorten warmtebehandeling: radiofrequente ablatie (RFA) en microwave ablatie (MWA)
Hoe gaat de behandeling?
Voor deze behandeling ga je onder narcose. De arts plaatst met een echografie of CT-scan een naald in de tumor. Daarna sluit de arts de naald aan op een apparaat dat energie door de naald stuurt. Zo komt er hitte vrij. Door deze hitte gaan de kankercellen dood. Is de behandeling klaar? Dan haalt de arts de naald weer uit je lichaam, De behandeling duurt ongeveer 1 uur. Je blijft hiervoor 12 tot 24 uur in het ziekenhuis.
Bijwerkingen van RFA/MWA
- De meest voorkomende bijwerking van de behandeling is pijn.
Andere klachten kunnen zijn:
- je voelt je niet lekker
- verhoging of koorts
- misselijkheid/ braken
- bloed in de urine
Deze klachten gaan meestal na 1 of 2 weken over. Heb je last van deze klachten? Vertel dit aan uw arts. Die kan medicijnen geven tegen de bijwerkingen.
Meer informatie
Je kunt deze behandeling in een paar ziekenhuizen krijgen. Op www.kanker.nl vind je een overzicht.
Afzien van behandeling
Het kan gebeuren dat bij jou of bij je arts de indruk bestaat, dat de belasting of de mogelijke bijwerkingen of gevolgen van een behandeling niet (meer) opwegen tegen de te verwachten resultaten.
Hierbij zal het doel van de behandeling vaak een rol spelen. Het maakt natuurlijk verschil of de behandeling curatief of palliatief bedoeld is, of dat er sprake is van een adjuvante(= onderdeel van een curatieve) behandeling.
Bij een curatieve (genezende) behandeling accepteer je misschien meer bijwerkingen of gevolgen.
Als een palliatieve (verlichtende) behandeling wordt geadviseerd, zul je de kwaliteit van je leven bij je beslissing willen betrekken.
En bij een adjuvante (aanvullende) behandeling speelt de afweging of de belasting van een behandeling in verhouding staat tot het mogelijke risico van terugkeer van de ziekte.
Wanneer je twijfelt aan de zin van behandelen, bespreek dit dan met je arts. Je hebt altijd het recht om af te zien van (verder) behandelen. Wat jou beslissing ook zal zijn, je arts zal altijd de noodzakelijke medische zorg en begeleiding blijven geven om de hinderlijke gevolgen van je ziekte zoveel mogelijk te behandelen.
6. Seksualiteit
Kanker en de behandeling daarvan hebben invloed op jou seksuele leven.
Kanker en seksualiteit, al is op het eerste gezicht misschien een wat merkwaardige combinatie. Immers, bij seksualiteit denken we aan plezier en ontspanning, terwijl kanker het tegenovergestelde beeld oproept.
Bovendien als je kanker hebt, heb je wel iets anders aan je hoofd dan seks, denk je misschien. Dat is zeker zo wanneer je net weet dat je kanker hebt of als je een behandeling ondergaat. Maar na verloop van tijd hoort seksualiteit er vaak weer bij. Het kan dan tijd kosten voor er ook weer seksueel contact is.
Als er beperkingen op seksueel gebied zijn gekomen moet ook je partner zich aanpassen. De relatie kan hierdoor onder druk komen staan. Al is het soms moeilijk om er woorden voor te vinden, toch kan het helpen om elkaar te vertellen waar je op dat moment behoefte aan hebt en waarover je je onzeker voelt. Zo schep je een sfeer van vertrouwen, waarin je samen kunt zoeken naar nieuwe mogelijkheden.
Wanneer je een nieuwe, intieme relatie wilt aangaan, kan dat door de ziekte en de behandeling minder vanzelfsprekend zijn. Vooral als er sprake is van veranderingen in het uiterlijk kan contact maken moeilijk zijn. Maar ook door minder direct zichtbare veranderingen kan er schroom zijn om aan een nieuwe relatie te beginnen. Want wanneer vertel je dat je kanker hebt of hebt gehad? Wanneer geef je je letterlijk of figuurlijk bloot? Een kwestie van aftasten en zoeken naar een geschikt moment.
Seksuele veranderingen en problemen kunnen zo ingrijpend zijn dat je niet zonder advies en steun van anderen kunt. Afhankelijk van de aard en de ernst van de problemen kun je hulp vragen aan lotgenoten, je (huis)arts of een seksuoloog. Vaak moet je hier zelf over beginnen. Ook al moet je misschien over een drempel heen, vraag tijdig om hulp als je er zelf niet uit komt.
7. Voeding
Goede voeding is voor iedereen belangrijk, maar zeker als je kanker hebt is het zaak extra alert te zijn op wat je eet en drinkt. In een goede voedingstoestand kun je de behandeling doorgaans beter aan en heb je minder kans op complicaties.
Om jouw gewicht en conditie op peil te houden, gaat het er om voldoende energie (calorieën), eiwitten, vocht en voedingsstoffen zoals vitamines en mineralen binnen te krijgen.
Soms ontstaan door een behandeling problemen met eten, omdat bijwerkingen zoals slechte eetlust en misselijkheid het eten moeilijk maken. Meestal zijn deze bijwerkingen tijdelijk.
Als je 1 nier hebt, is het verstandig om voldoende te drinken om het risico op problemen van de nier, zoals bijvoorbeeld het ontstaan van nierstenen, zo veel mogelijk te voorkomen. Drink minimaal 1,5 liter per dag (8 glazen of 10 kopjes).
8. Informatievoorziening
Leven met blaas-of nierkanker
Deze vereniging verbindt mensen met kanker aan der urinewegen met elkaar en biedt ondersteuning door middel van ervaringsdeskundigheid. Zij organiseren lotgenotencontact, geven informatie en voorlichting en behartigen belangen.
tel:088-0029795
KWF Kankerbestrijding
Het KWF zet zich in op het gebied van wetenschappelijk onderzoek, voorlichting, patiënten- ondersteuning en fondswerving. Zij werken intensief samen met patiëntenorganisaties.
Stichting Chaja
Stichting Chaja organiseert creatieve diverse terugkerende maar ook eenmalige activiteiten om de ziekte kanker emotioneel te verwerken en een nieuwe balans in de leven te vinden.
Nederlandse Federatie van kanker patiëntenorganisaties
www.nfk.nl
www.kankerenwerk.nl
www.kanker.nl
Vicky Brown Huis
Het Vicky Brown huis is sinds 1992 het eerste centrum voor het leven met en na kanker in Nederland. We zijn er voor volwassenen en kinderen met kanker en hun naasten en nabestaanden. In ons centrum wordt sinds de oprichting op verschillende manieren aandacht geschonken aan de psychologische aspecten van kanker. Wij zijn geen behandelinstituut, maar een informele ontmoetingsplaats. De deur staat voor je open. Loop gerust eens binnen zonder afspraak.
Contact
Aartshertogenlaan 469
5213JA ‘s-Hertogenbosch
073-6148550
www.vickybrownhuis.nl
9. De Lastmeter
De ziekte kanker en de behandeling ervan kan je leven ingrijpend verstoren. Er kunnen niet alleen lichamelijke klachten maar ook psychische, sociale en praktische klachten optreden. Je kunt gevoelens van angst, onzekerheid, somberheid of boosheid ervaren. Op praktisch gebied kun je tegen problemen met vervoer, huishouden of financiën aanlopen.
Op het sociale vlak kun je merken dat er veranderingen ontstaan in persoonlijke relaties, je werksituatie of je sociale activiteiten. Wellicht ben je goed in staat om eventuele problemen zelf op te lossen of met hulp van jou partner, familie, vrienden, je arts en verpleegkundige.
Het zou kunnen zijn dat je tijdens of na de behandeling behoefte hebt aan ondersteuning. Om ervoor te zorgen dat je die ondersteuning op het juiste moment en van de juiste zorgverlener ontvangt maken wij gebruik van de Lastmeter. Met de Lastmeter kun je aangeven hoe het met je gaat, hoeveel last je hebt van problemen, klachten en zorgen. Op de Lastmeter staat een "thermometer" en een vragenlijst.
De Lastmeter heeft een schaalverdeling van 0 tot 10, waarbij "0" geen last betekent en "10" extreem veel last. Door een streepje op de meter te plaatsen kun je aangeven hoeveel last je ervaart. Bij de vragenlijst hoef je enkel een kruisje te plaatsen bij ja of nee.
De Lastmeter is een hulpmiddel om aan te geven of je klachten hebt en welke klachten. De verpleegkundige zal samen met jou de lijst bespreken en indien nodig je doorverwijzen naar een gespecialiseerde hulpverlener. Dit zou bijvoorbeeld een diëtiste, fysiotherapeut, maatschappelijk werker, geestelijk verzorger of psycholoog kunnen zijn. Contact met een lotgenoot of deelname aan een revalidatieprogramma zou ook kunnen helpen.
Wij zullen je enkele keren per jaar vragen de Lastmeter in te vullen en jij bepaalt zelf of je dat wel of niet doet.
De Lastmeter bied je de gelegenheid om aan jou zorgverlener(s) aan te geven hoe het met je gaat. Het is een middel om je te helpen in gesprek te gaan met jou zorgverlener over hoe je je ziekte ervaart en de eventuele gevolgen daarvan. Bovendien kun je aangeven of je behoefte hebt aan ondersteuning, denk aan bijvoorbeeld psycholoog of lotgenotencontact. Je kunt altijd om ondersteuning vragen, ook als de uitslag van de Lastmeter daar geen aanleiding toe geeft.
Heb je nog vragen?
Heb je na het lezen van deze folder nog vragen? Neem dan gerust contact op met polikliniek urologie:
- 0413 - 40 19 68 (8.00 - 17.00 uur).
Tip: noteer eventuele vragen en aantekeningen. Deze vragen en/of aantekeningen kun je in een volgend gesprek met je zorgverlener aan bod laten komen.


